監修 一般財団法人竹田健康財団 竹田綜合病院
外科 科長 萩尾 浩太郎 先生 / 薬剤科 科長 木本 真司 先生
本記事内容に関するお問い合わせ先:
〒965-8585 福島県会津若松市山鹿町3番27号
http://www.takeda.or.jp/
TEL 0242(27)5511
竹田綜合病院は、福島県会津若松市にある地域密着型の総合病院で、地域医療支援病院、地域がん診療連携拠点病院、認知症疾患医療センターなど、さまざまな認定施設に指定されています。
竹田綜合病院では、薬剤師が中心となって多職種で行うPBPMが注目されており、今回、PBPMの実際とその有用性についてご紹介いただきました。
※当記事は、特定の事柄をアドバイスしたり推奨したりすることを目的としておらず、閲覧者が当記事の記載事項を意思決定や行動の根拠にしたとしても、小野薬品は一切の責任を負いません。
記事内容
1.「薬の処方をもっと円滑に行うために何かできないか」がPBPM※導入のきっかけ
医師は、手術や外来診療で大変多忙です。そのため、薬剤師が医師に処方依頼をしても、医師が処方箋を作成する時間をなかなか取れないという状況がありました。そのような時にPBPMに関する厚生労働省の通知1)があり、これを導入することで薬剤師が主体的に薬物治療に関わることができるようになれば状況を変えられるのではないかと考えました。
※PBPM(Protocol Based Pharmacotherapy Management):プロトコール(規定)に基づく薬物治療管理2)
常用薬がある患者さんは、入院中に持参薬がなくなる場合があります。そこで、入院患者さんの常用薬について、薬剤師が入力代行をするプロトコールを提案・作成し、施設で運用の承認を得ました。
PBPMを導入することで、院内での処方が円滑に行われ、医師の業務時間の短縮にもつながると認識されるようになりました。現在は、「残薬調整」や「検体検査の項目追加」などをはじめ、大項目として8種類、更に細かく20項目のプロトコールを取り入れています。

2.PBPMを多職種に拡大し、チーム医療が前進
次のステップとして、がん患者さんから「食事に関すること」や「体重減少の悩み」を相談されていたメディカルスタッフの提案により、患者さんとご家族の悩みの解決を課題として、がん悪液質対策チーム(医師・薬剤師・看護師・管理栄養士・理学療法士・臨床心理士:以下、対策チーム)で話し合いながらプロトコールを作っていくPBPMがスタートしました。
PBPM導入後は、薬剤師が患者さんの退院、医師の不在日などに合わせて処方日を調整できるようになり、処方依頼のタイムロスや、時間外の調剤が少なくなり、業務効率も格段に高まりました。PBPMは患者さん、医師、薬剤師、それぞれにとって大きなメリットを生みました。
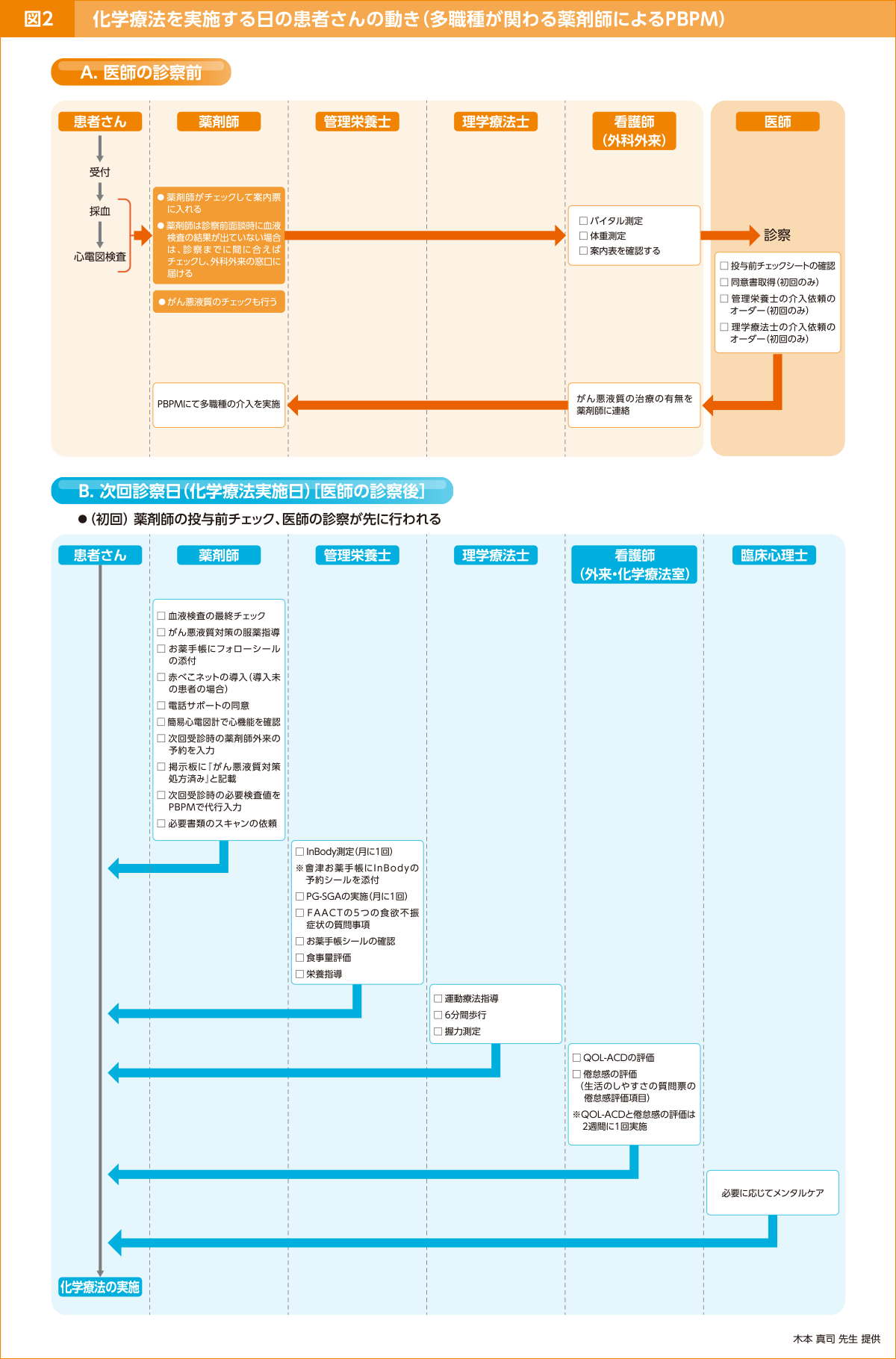
対策チームでは、まずがん悪液質の患者さんを見つけるために、がん悪液質のスクリーニング(mGPS3)、EPCRC4)、PG-SGA5)などで評価)を化学療法のレジメンを開始している患者さんを対象に行っています(図2-A)
がん悪液質が疑われる場合は、医師の診断が行われ、そこで診断が確定した場合、医師は患者さんから対策チームの介入についての「同意書」(図2-A 医師)を取得します(同意をとることにより、患者さんは対策チームが介入することを理解し、同時に看護師からも対策チームの介入について連絡されます。更に、関連する多職種すべてが対策チームの介入を認識しているので、次回からの介入が円滑に進みます)。
該当患者さんの次回の診察日(化学療法も同日実施)には(図2-B)、まず薬剤師が投与前チェックを行った後、電子カルテにPBPMで代行入力を行います。ただし、システム上は処方箋が印刷されないので処方は確定しません。その後、医師が診察を行い、実際の処方判断が行われた上で処方箋を印刷し、医師が署名することで処方確定となります。
この後、外来化学療法室の看護師から処方確定となったことが薬剤師へと伝達され、対策チームの介入が始まります(図2-B 薬剤師 管理栄養士 理学療法士 看護師 臨床心理士)。
このように薬剤師を起点として、患者さんに対して、多職種がそれぞれの職種の特性を生かした介入を行っています。2回目以降は、対策チームの介入が先に行われ、その後医師の診察となります。
3.PBPMで患者さん並びに多職種間の関係性も良好に
当院では、基本的にチーム医療が前提となっており、多職種の意見が取り入れられる文化が確立されています。通常は医師が治療方針を決めなければならない化学療法なども、あらかじめプロトコールが作成されているため、患者さんについてのさまざまな情報はメディカルスタッフが集め、それらを考慮した上で薬剤師が処方提案し、医師はそれを元に最終判断をするという流れとなっています。治療に関して医師と薬剤師がダブルチェックしている形となり、安心感と時間の短縮につながります。
患者さんの状態をさまざまな視点から把握した上で、多職種から治療提案がされるので、抗癌剤の副作用やセカンドラインに移るタイミングなどの有用な判断材料となります。多職種が連携しているからこそ、医師だけでは気がつかないところにも目が届き、よりきめ細やかなオーダーメイドの医療の実現が期待されます。
多職種でがん患者さんのがん悪液質に対応すると、患者さんも悩みを打ち明けやすく、また、それぞれの専門家に相談できるなどのメリットがあります。医師にとっても、専門の多職種が介入するため、患者さんの治療に専念できるという利点があります。
ただし、薬剤師がPBPMにて処方提案するためには、疾患・病態の理解など知識面の拡充も不可欠となります。薬剤師は、その点について継続して取り組み、信頼される提案を心掛けていかなくてはなりません。さらにPBPMを真に患者中心のものとするためには、患者さんの想いに寄り添う姿勢も欠かせません。患者さんのどうにもならない苦悩や願いに共感するからこそ、現場で役立つ実践的なプロトコールを作成できるのです。薬剤師が主導となって多職種で取り組むPBPMを通じて、各職種が密接に連携する機会が増えます。これにより、互いの専門性や立場への理解が深まり、円滑な意思疎通が図られることで、業務の効率化や患者さんへのより良いサポートにもつながると感じています。
References
- 1) 厚生労働省 医政発0930第16号「現行制度の下で実施可能な範囲におけるタスク・シフト/シェアの推進について」
- 2) 一般社団法人 日本医療薬学会 プロトコールに基づく薬物治療管理(PBPM)導入マニュアル
Ver.1 https://www.jsphcs.jp/news/banner/20160613-1.pdf - 3) Proctor MJ, et al. Br J Cancer. 2011; 104(4): 726-734.
- 4) Fearon K, et al. Lancet Oncol. 2011; 12(5): 489-495.
- 5) Miura T,Support Care Cancer. 2021 Dec;29(12):7329-7338.
2025年4月作成